2018年12月、「健康寿命の延伸等を図るための脳卒中、心臓病その他の循環器病に係る対策に関する基本法」(以下、脳卒中・循環器病対策基本法」が成立しました。同法は、脳卒中や心筋梗塞などの循環器病の予防推進と、迅速かつ適切な治療体制の整備を進めることで、人々の健康寿命を延ばし、医療・介護費の負担軽減を図ることを目的としています。
同法の成立を機に、「最新の医療情報をお伝えするセミナー」を2019年2月4日に開催しました。当日は、2名の講師をお招きし、脳卒中や心疾患を取り巻く医療がどのように変わっていくのかについて、お話しを伺いました。

「最新の医療情報をお伝えするセミナー」の様子
セミナーの第1部は「脳卒中のはなし 脳卒中・循環器病対策基本法が私たちに約束するもの」と題し、(公社)日本脳卒中協会理事長・医療法人医誠会法人理事(臨床顧問)・国立循環器病研究センター名誉院長の峰松一夫先生の講演でした。その内容をご紹介します。
1960年ごろから1980年ごろまで、日本人の最大の死亡原因は脳卒中(脳の血管が詰まる脳梗塞と脳の血管が破れる脳内出血・くも膜下出血)でしたが、現在はがん、心疾患に次いで3位です。しかし、脳卒中と心疾患などの循環器病を合わせると死亡者数は1位のがんに匹敵します。また、脳卒中罹患者の約8割に後遺症をもたらし、長期のリハビリテーションが必要だったり社会復帰が困難だったりと、脳卒中特有の大きな問題があることも忘れてはなりません。寝たきりなど重度の要介護となる原因の約3割を脳卒中が占め、認知症につながる原因にもなり、医療・介護費が増加する要因にもなっています。人口の高齢化とともに今後も罹患者が増加すると予想される中、限られた医療資源の中で脳卒中にどう対応するかは深刻な問題です。
脳卒中の症状の中でも多いのは、体の片側に麻痺が起こるなどの運動麻痺や言語障害で、「意識がなくなったり、昏睡状態に陥ったりするケースはそう多くはなく、
このような脳卒中の症状が起こるまでには、高血圧や糖尿病などの生活習慣病があり、さらにその前提には不健康な食生活や喫煙、運動不足、睡眠不足などの生活習慣の積み重ねがあります。
「それぞれの段階できちんと対応することによって、脳卒中の発症を抑えられることがわかっていますので、繰り返し啓発し、予防意識を高めていくことが重要です」(峰松先生)。

日本脳卒中協会理事長・医療法人医誠会理事(臨床顧問)・国立循環器病研究センター名誉院長の峰松一夫先生
脳卒中が起こったときの超急性期治療として、血栓を溶かす薬を発症から4.5時間以内に投与する「血栓溶解療法」や、血栓が詰まった血管にカテーテルを入れて血栓を絡め取る「血管内治療」なども進歩してきました。しかし、まだ実施率が低く、地域によってばらつきがあり、その恩恵を受けられる人が限られているのが現状です。いかに早く発見して治療体制が整った医療機関に搬送できるか、そして、その後の回復期の治療やリハビリテーション、維持期の生活まで切れ目なく適切な医療を提供できるかといった課題が残されています。
こうした脳卒中医療の課題を解決して理想に近づけようと、長年にわたる関係者の活動と検討が結実し、2018年12月に「脳卒中・循環器病対策基本法」が成立しました。これにより、従来の枠組みでは限界があったネットワークの構築や的確な救急搬送の体制づくりなどが進み、医療・介護費の軽減にもつながると考えられています。
「日本脳卒中協会も、引き続き国民の皆さんへの啓発や、患者さんやご家族のための活動、学校教育への導入に向けた活動などを行っていきます」(峰松先生)。法制化により、脳卒中・循環器病対策の前進が期待されます。
脳卒中・循環器病対策基本法の基本理念
続いて、「脳卒中・循環器病はライフプランを壊す〜脳卒中経験者が語る備えと想い〜」と題して、(公社)日本脳卒中協会理事、三井住友海上あいおい生命保険・営業教育企画部の川勝弘之さんが貴重な体験談を語りました。
脳卒中というと「激しい頭痛があるもの」とイメージする人も多いかもしれませんが、実は脳梗塞のうち90%の人は発症時、頭痛がないそうです。川勝さんの場合も頭痛はなく、「夜中に目が覚めて、水を飲もうと立ち上がろうとしたら、支えになる左腕に力が入らず、左足を支える床がないような感覚になってバタンと倒れた。聞こえているし、見えている。頭痛もない。でも話そうとしても言葉が消えていく感じでした」と話しました。これはTIA(一過性脳虚血発作)という脳卒中の前兆のような症状です。その後、ちょっとの間だけ、立ち上がることもできたので、様子を見ていた家族の間で「疲れだろう。寝ていれば良いのでは」「いや、救急車を呼んだ方が良い」と意見が分かれ、最終的に救急車で運ばれたものの左半身の麻痺が残り、「とにかく様子見は命取り」という教訓を得たそうです。
「この体験で思い知ったのは、知識の大切さです。知識があることで意識をし、意識があることで認識を深めて人は動くと思っています」(川勝さん)。
一度病気になってしまうと、ライフプランが一変してしまいます。だからこそ、健康診断で異常がないから大丈夫という思い込みは捨ててほしいと川勝さんは警鐘を鳴らし続けています。
セミナーの第2部は、(一社)日本循環器学会代表理事・東京大学医学部附属病院循環器内科教授の小室一成先生による「我が国における循環器病の現状について」をテーマにした講演でした。
循環器病(心疾患・脳血管疾患の総称)は高齢になるほど増え、高齢化を背景に循環器病による患者数・死亡者数は今後も増え続けると推計されています。
「平均寿命と健康寿命の間には約10年の乖離があり、その原因の約4分の1は脳卒中と循環器病です」と小室先生が指摘するように、医療費の内訳を見ても、トップを占めるのが循環器病で、がんの約1.5倍です。医療費の割合を最も多く占めているのが循環器病ということになります。

日本循環器学会代表理事・東京大学医学部附属病院循環器内科教授の小室一成先生
疾患別入院患者数の伸び将来推計
(東京都:2010年を100とした場合)
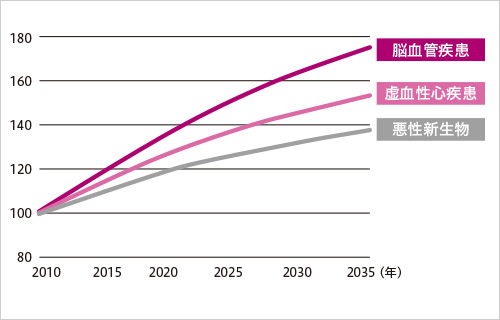
出典:東京医科歯科大学 伏見清秀教授
代表的な循環器病には虚血性心疾患(狭心症・心筋梗塞)、不整脈などがありますが、循環器病の中でも近年、増加しているのが心不全です。高齢化により約120万人の患者数が、2035年には約132万人まで爆発的に増えるという推計もあり、感染症の大流行になぞらえて「心不全パンデミック」とも呼ばれています。
心不全とは、心臓が悪いために息切れやむくみが起こり、だんだん状態が悪くなり命を縮める病気で、あらゆる循環器病の終末像が心不全と捉えられます。有効な薬物療法やカテーテル治療など、心不全に対する治療も進歩していますが、対症療法であり根治的な治療ではないため、予後(※)はステージⅢの胃がんと同程度であまり改善されていません。
※予後 病気や治療などの医学的な経過に関する見通しや見込みのこと
そのため、心不全は予防が重要であり、運動・肥満予防、禁煙、減塩・節酒など生活習慣に気を付けてリスクを減らす0次予防、肥満、糖尿病、脂質異常症、高血圧などの生活習慣病を改善して心臓病にならない1次予防、心臓病になっても心不全にならないようにする2次予防、一度心不全になったとしても二度とならないようにする3次予防まであります。「心不全は4回予防できる」という意識で、常に生活習慣に気を付け、心不全を予防するよう心掛けていくことが大切です。
「心不全は、疲れやすい、夜寝ていて苦しくなる、体重が増加する、脚がむくむなどの症状がありますが、いつも上っていた坂道が最近上れなくなったなど『今までとは違う状態』になったら、それがサインであることが多いので、そうした日常生活の変化に気付くことが大事です」(小室先生)。
「脳卒中・循環器病対策基本法」の成立に伴い、循環器病についても、5つの戦略による5ヵ年計画の活動が活発化していくと見られます。
脳卒中と循環器病克服の5ヵ年計画
「2019年は循環器病の診療・研究が大きく飛躍するスタートの年」(小室先生)。
「循環器医療維新」へ向け、さまざまな取り組みの推進が期待されます。
第2部でも、「急性心筋梗塞を経験して」と題して体験談が語られました。心筋梗塞を経験したのは、三井住友あいおい生命保険・営業教育企画部の鬼頭哲也さんです。
心筋梗塞といえば、「突然、激しい胸痛に見舞われる」というイメージを持っていた鬼頭さんは、発症時、最初は周期的に起こり徐々に増大していく痛みを異常事態と認識できず、その後、強い胸痛が続いても救急車を呼ぶことを躊躇してしまい、病院に到着したのは発症から約4時間後だったそうです。
「とにかく躊躇せず救急車を呼ぶべきというのが体験者として伝えたい一番のメッセージです」(鬼頭さん)。
超高齢社会の大きな課題である脳卒中・循環器病の克服に向け、社会は動き出しています。病気は体験して初めて気付くことが多く、まだ起こっていないこと、起こるかわからない病気に備えるには、一人ひとりが意識を変えていく必要がありそうです。そのためには、まずは知ることが大事です。今回のセミナーは、専門家と体験者の声を交え、学ぶことの多い、良い機会となりました。