※この技術は、2014年から保険適用になりました。
子宮体がんの手術はお腹を大きく切開する開腹手術が一般的ですが、同等の治療効果が得られるのならば、体への負担が少ない手術が理想的です。がんの手術は、既に多くの外科領域で小さな傷で済む腹腔鏡(ふくくうきょう)を使って行われていますが、婦人科領域においても初期の子宮体がんを対象に、腹腔鏡下手術が可能になりました。「腹腔鏡下子宮体がん根治手術」は、2008年7月に先進医療に承認され、12年2月1日現在、全国で10施設が先進医療の実施医療施設として認可されています。婦人科のがんに対する腹腔鏡手術、特にリンパ節郭清(かくせい)を含む手術は、90年代初頭以降欧米および台湾・韓国などのアジア圏を中心としてすでに広く実施されており、症例を適切に選択すればがんの予後には悪影響を及ぼさないと考えられているのが現状です。
子宮がんは「子宮頸がん」と「子宮体がん」に分けられます。子宮は人間の頭のような形をしており、子宮の首の部分、つまり入口付近にできるがんが子宮頸がん、子宮の頭の部分の、赤ちゃんを育てる子宮体部の内側(子宮内膜)に発生するのが子宮体がんです。
子宮体がんは閉経前後の40歳代後半から50歳代前半に発症しやすいといわれています。子宮頸がんに比べ発症の年齢層は高いのですが、最近では一昔前にはまずなかった40歳代前半でも発症が確認されるようになっています。「かつては日本で子宮がんと言えばほとんどが子宮頸がんでしたが、現在では子宮体がんが4割以上を占め、欧米並みになっています」と説明する国立病院機構東京医療センター産婦人科の新井宏治医長は、増加の原因として第1に食生活の欧米化を挙げています。
女性ホルモンには、子宮内膜を増殖させるエストロゲン(卵胞ホルモン)と、子宮内膜がはがれてこぼれ落ちるときに働くプロゲステロン(黄体ホルモン)の2種類があります。その内、子宮体がんの発生には、エストロゲンが深く関わっていると言われています。無排卵や閉経後の人のようにプロゲステロンの分泌がなく、エストロゲンだけが過剰に働く状態では子宮内膜は増殖を続けます。このようにエストロゲンの作用期間が長いとがん化の可能性が高くなります。一方、妊娠するとプロゲステロンが優位に働くため子宮内膜は増殖せず、妊娠中は子宮体がんのリスクが低下します。妊娠によって女性の体は守られているのです。子宮体がんのリスク要因としては、妊娠歴がない、排卵障害、肥満、糖尿病、高血圧のほか、家族性腫瘍(家族内にがん患者が多発)、乳がんや大腸がんとの関連も指摘されています。
子宮体がんの治療は子宮を摘出する手術が中心です。開腹手術はお腹を約20cmも切開しなければなりません(図)。その点、腹腔鏡下手術は傷が小さくて済みます。低侵襲のため、術中の出血が少なく輸血のリスクを回避できますし、腹腔内への影響が少ないので腸閉塞など術後の合併症も減少します。術後疼痛を軽減したり、入院期間も短縮できるので、早期の社会復帰が可能です。また、手術創が小さいという美容上のメリットも女性にとっては大きいでしょう。
腹腔鏡下手術を担当する同センター産婦人科の林茂徳医員は、開腹手術との一番の違いとして「退院後の回復の早さ」を挙げます。退院時の状態は両者で大差ありませんが、「開腹手術の患者さんは『思うように体が動かない』と訴えます。これは体幹を切っている影響でしょう」と説明します。開腹手術の患者には自動車の運転を退院後1カ月は控えるように指導しますが、腹腔鏡下手術の患者には生活上の制限はなく、総じて回復が早いそうです。
子宮体がんの手術は、がんの進行の程度を示す病期(ステージ)によって切除する範囲が異なります。病期は、0期、Ⅰ期(Ⅰa、Ⅰb)、Ⅱ期、Ⅲ期(Ⅲa、Ⅲb)、Ⅳ期に分類されます。通常、0期(子宮内膜で正常の細胞とは顔つきが異なる異型細胞が増えている状態)では、子宮と両側の卵巣や卵管(付属器)を摘出します。Ⅰ期(がんが子宮体部にのみ認められるもの)では、子宮と付属器の摘出に加え、骨盤内や腹部大動脈周囲のリンパ節も切除することがあります。
図●侵襲性の比較
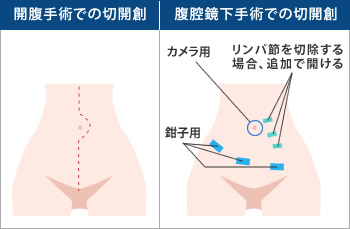
開腹手術は、みぞおちから恥骨まで約20cm切開する。腹腔鏡下手術は、カメラ用としてへそ周囲に1カ所(1cm)、鉗子用として下腹部に3カ所(各0.5cm)穴を開ける。リンパ節も切除する場合は、さらに1cm穴を2カ所と0.5cm穴を1カ所開ける
腹腔鏡下手術の対象は、病期がⅠb期(子宮の筋層2分の1以下にがんがとどまる)までの初期の子宮体がんで、腹腔鏡下手術で根治性が十分に確保できると判断された患者です。0期では子宮を残せる可能性がありますが、温存する場合は腹腔鏡下手術の対象とはなりません。同センターは2010年10月からこの治療を開始し、11年11月に先進医療の認可を受けました。これまでに12例の子宮体がんを治療していますが、今のところ経過は良好で再発例もありません。
腹腔鏡下手術といっても、お腹の中で行うことは開腹手術と同じです。5〜10mmの小さな穴から腹腔鏡(カメラ)を入れて、モニターに映る腹腔内を見ながら、専用の手術器具を用いて子宮などを摘出します。腹腔内に十分な空間を確保するため、炭酸ガスを注入してお腹を膨らませて行います。
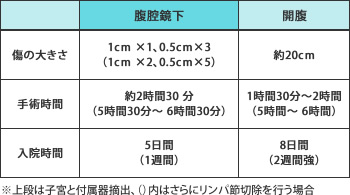
手術時間は開腹手術よりもやや長くかかりますが、入院期間は腹腔鏡下手術の方が短いので(表)、仕事をしているなど早く社会復帰したい人には、特にメリットが大きい治療法でしょう。同センターでこの手術を受ける場合、先進医療にかかわる自己負担費用は39万2270円です。
ただ腹腔鏡下手術は、ガイドラインで定められた標準治療ではありません。治療法を選択する際は、患者はまずそのことを理解する必要があります。当然、メリットだけでなくデメリット(リスク)もあります。例えば、腹腔鏡下手術で血管損傷が起きた場合、止血操作が開腹手術に比べ難しいため、出血量が予想より多ければ開腹手術に移行して止血します。このように、安全上の理由で術中に開腹手術に変更する可能性があります。「腹腔鏡下手術に当たっては、開腹手術の約2倍の時間をかけてかなり踏み込んで説明しています」と林医員は言います。

「本センターでがんの内視鏡研修センターを立ち上げ、将来的には他施設の医師もトレーニングできるようにする計画がある」と語る新井宏治医長
腹腔鏡下手術は、腹腔深部のような直視下では見えにくいところが観察しやすいという利点があります。映像を拡大できますし、最近の高画質化で細部までよく観察できます。一方、「腹腔鏡下手術はストレスが高い」(林医員)のは、モニターの平面画像では奥行きが分かりにくいためです。腹腔鏡下手術の難易度が高い最大の理由は、この点にあります。加えて腹腔鏡下手術ではリカバリーがしにくいため、より高い技術が要求されます。術者には、平面的な見え方でも手術器具を自分の手のように操るテクニックと、術中の的確な判断力を養う経験が必要です。

婦人科腫瘍専門医と婦人科腹腔鏡技術認定医の資格を持つ林茂徳医員は、これまでに良性・悪性腫瘍などを含め約500例の腹腔鏡下手術を実施している
外科・泌尿器科領域では、がんの腹腔鏡下手術は既に健康保険に適用されていますが、早期子宮体がんについては「腹腔鏡下手術の認知度はまだ低いが、10年後には標準治療になるのではないか」と新井医長は展望します。諸外国では初期の子宮体がんは腹腔鏡下手術が一般的です。近年は、日本でも子宮筋腫など婦人科疾患の手術が腹腔鏡下で行われるようになっており(これは健康保険適用)、まだ健康保険に適用されていない子宮体がんの腹腔鏡下手術を後押しするものと思われます。