妊娠しても流産・死産を繰り返してしまう不育症。最も多い原因は、胎児の染色体異常であることが分かっています。しかし、胎児の染色体を調べるための検査は、これまで保険適用されていなかったこともあって、ほとんど実施されなかったため、多くの患者が「原因不明」とされてきました。2022年4月、胎児の染色体異常の有無を調べる「流産絨毛染色体検査」が保険適用となり、不育症の原因把握や患者のメンタルケアなどに貢献すると期待されています。この検査について、名古屋市立大学大学院医学研究科 産科婦人科教授・不育症研究センター長で、日本不育症学会の理事長を務める杉浦真弓先生に伺いました。
ポイント
妊娠は成立するものの、流産や死産を繰り返してしまうことを「不育症」と呼びます。流産の頻度は約15%、それを繰り返す不育症の頻度は約5%と報告されており、いずれの頻度も、女性の年齢が高くなるにつれて増加します。
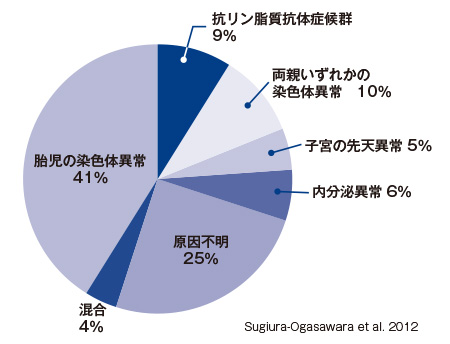
不育症の4大原因として、抗リン脂質抗体症候群、子宮の先天異常、両親いずれかの染色体異常、胎児の染色体異常が挙げられます。
「抗リン脂質抗体」と呼ばれる自己抗体が母体の血液中に出現して血液が固まりやすくなり、血栓症や流産が生じやすくなる病気です。
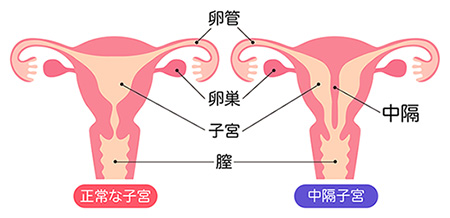
生まれつき子宮の形に異常がある状態です。最も頻度が高いのは、子宮の中に左右を隔てる壁(中隔)がある「中隔子宮」です。
両親のいずれかに「均衡型転座」と呼ばれる染色体異常があると、流産の頻度が高くなります。均衡型転座とは、ある染色体の一部分が、別の染色体の一部分と入れ替わることです。遺伝子の過不足はないので、均衡型転座を持った人自身に問題は生じませんが、卵子や精子を作る際に、遺伝子にアンバランスが生じて流産に繋がることがあります。
胎児の染色体の数に異常があると流産の原因となります。例えば、通常は2本であるはずの染色体が1本余分にある「トリソミー」などが該当します。
これ以外に、甲状腺機能低下症や糖尿病などの内分泌障害も、流産に関連すると考えられています。不育症の原因として最も頻度が高いのは、胎児の染色体異常です。
しかし、胎児の染色体異常を調べるための検査は、これまで保険適用されていませんでした。2021年4月から先進医療になっていましたが、検査できる医療機関が限られていました。そのため、胎児の染色体異常が不育症の原因として最も頻度が高いにもかかわらず、検査が実施されないため「原因不明」とみなされてしまう患者が多くなっていました。原因がはっきりしないため、「自分のせいなのではないか」と自責してしまう患者もいました。

名古屋市立大学大学院医学研究科 産科婦人科教授・不育症研究センター長、日本不育症学会理事長の杉浦真弓先生
胎児の染色体検査は、「流産絨毛染色体検査」といい、流産したときに子宮内に残っている絨毛(胎盤の一部を構成する毛のような器官)の組織を採取し、胎児の染色体異常の有無を調べるものです。過去に一度でも流産したことのある人が保険適用の対象となります。
この検査を受ける場合は、流産が判明した後、絨毛を採取するために子宮内容除去術という手術(膣から子宮の内容物を吸引する手術)を受ける必要があります。子宮の内容物が自然排出された場合は、膣内の雑菌の影響を受けてしまうため、検査ができません。採取した絨毛を検査機関で培養し、染色して、染色体の数や構造を調べます。結果が出るまでの期間は約4週間です。
流産絨毛染色体検査を実施すると、検査結果によってその後の対応が明確になります。胎児の染色体数に異常があったことが判明すれば、他の原因を調べるための検査を受ける必要がなくなります。染色体の構造に異常があった場合は、両親いずれかの染色体に均衡型転座がある可能性が考えられるため、両親の染色体検査が勧められます。何も異常が見つからなかった場合は、抗リン脂質抗体症候群や子宮の先天異常など、染色体以外の原因がないか調べるための検査を実施します。
また、胎児の染色体が調べられなかったことで「原因不明」となっていたケースが減ると、患者の精神的な負担が緩和され、心理面のケアに繋がることも期待されます。不育症患者の約15%が、うつ病や不安障害を発症していると考えられており、メンタルケアは重要な課題です。「流産は何かと母親が原因とされがちですし、母親自身もそう思い込んでしまいがちです。しかし、例えば『16番トリソミー』という染色体異常がある胎児は、妊娠7〜8週が寿命です。生まれてくることができないのは、寿命を全うしたからなのです。原因が分かれば納得しやすくなりますし、自分を責めてしまうことも減るのではないでしょうか」(杉浦先生)。
どの検査にも限界があるように、胎児の染色体検査にも限界があります。絨毛を採取する際に母親の組織が混じってしまうことがあります。検査の結果によっては、調べられたものが母親の染色体なのか胎児の染色体なのか区別がつかない場合があります。
また、胎児の染色体異常が分かったとしても、次回確実に出産できるように治療する方法はありません。不育症の原因について納得できる説明を得られるための検査と捉えると良いでしょう。同時に、不育症は、何の治療も行わなくても一定の確率で出産が可能です。過去の流産が2回の場合は80%、3回の場合は70%、4回の場合は60%、5回の場合でも50%の方が、次の妊娠で出産できるというデータが出ています。ただし、女性の年齢が高くなると出産率が低下することは認識しておく必要があります。
不育症に関しては、当事者だけでなく社会全体が理解すべきことも多くあります。流産の悩みは人に話しづらく、社会に認識されにくいため、偏見も少なくありません。一般向けの調査では、流産の原因は母親がストレスにさらされたことや重いものを持ったことだ、と誤解している人が多くいることが判明しました。実際には、ストレスや重いものが流産の原因になるという科学的根拠はありません。誰もが正しい知識を身につけることが必要です。