
血管新生療法の実際
治療による体への負担は少なく、患者にやさしい先進医療
( 2010/06/23 )
※この技術は、2020 年に先進医療から削除されました。
信州大学医学部附属病院では手足の切断を宣告された患者を全国から受け入れ、血管新生療法を実施しています。糖尿病を持病とするAさんを例に、信州大学医学部附属病院における血管新生療法の実際を見てみましょう。
糖尿病を持病とするAさんは糖尿病が原因で腎臓の働きが低下したため、人工透析も受けていました。約3年前から歩くと足が痛むという閉塞性動脈硬化症の症状が出始めました。1年前に、閉塞した左足の動脈を拡張する治療を受けましたが、十分な効果は得られません。その後、症状が悪化し、左足の指先の組織が死んでしまった(壊疽)ため、紹介入院となりました。
Aさんは血管再生療法を受けるのに先立ち、治療を安全に受けられるかどうかの検査を受けました。信州大学医学部附属病院では通常、検査のため数日間の入院が必要になります。
検査は、がんを罹患していないかの全身チェック(スクリーニング検査)、虚血性心疾患や狭心症などの検査、疾患部位の血管造影検査などが行われます。がんのスクリーニング検査は、血管新生治療を行うことでがんが広がるリスクが多少高まるという指摘があるため、心臓の検査は閉塞性動脈硬化症の患者の場合、末端の血管だけでなく心臓冠動脈にも病変を合併していることが多いために、それぞれ行われています。
信州大学医学部附属病院では、がんが発見された場合はがんの治療を優先し、心臓に異常が見られた場合は心臓の治療を行った後、血管新生療法を行います(患者の希望に応じて、がんや心臓の治療も同病院内で治療を行います)。Aさんの場合、検査の結果、がんは発見されず、血管新生療法を安全に行い得ると判断されました。

「血管新生療法の治療効果が認められるのは、治療後1〜2週間程度経ってから。そのため、治療後2週間程度は経過観察を行っている」と信州大学医学部附属病院循環器科の池田宇一教授は治療期間について説明します。信大病院の場合、治療のための入院を1週間程度、その後1週間程度の通院による経過観察を行っています。患者が遠方に住んでいるなどの理由で通院が難しい場合などは、入院期間を延長したり、紹介元の医師に経過観察を依頼する場合もあるそうです。
たまたま信州大学医学部附属病院の近所に住んでいたAさんは、入院期間は極力短くしたいという希望でした。そのため、主治医と相談のうえで入院期間は1週間とし、その後、1週間は通院で経過を観察することになりました。
治療当日。Aさんは朝9時に手術室に入りました。治療時間は3時間程度という説明を受けていたので、Aさんの家族も待合室で待つこととなりました。
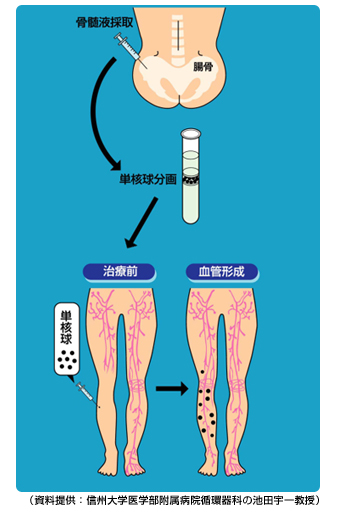
手術室で治療を受ける――とはいえ、治療そのものの患者への負荷はそれほど大きなものではありません。一番リスクがあると説明を受けたのは全身麻酔。約500mlの骨髄液を採取する必要があるため、最も骨髄液を採取しやすい腸骨(図1)に大きな注射針を刺します。そのため、全身麻酔が必要になるということです。
採取した骨髄液からは、血管の基となる細胞が多く含まれる単核球分画を遠心分離機で採取します。この分画を、血管を作りたい場所に40〜50カ所注射(移植)すれば治療は終了です(写真1)。全身麻酔をした状態で移植が行われるため、何十カ所と注射されても、痛みを感じることはありません。
約3時間後、Aさんが麻酔から覚めると、すべての治療が終わっていました。その晩、骨髄液を採取した腰のあたりが多少痛んだそうですが、それ以外の問題はありませんでした。数日後には、治療した足の血行が改善し、足に暖かみが戻ってきたのを実感することができたそうです。
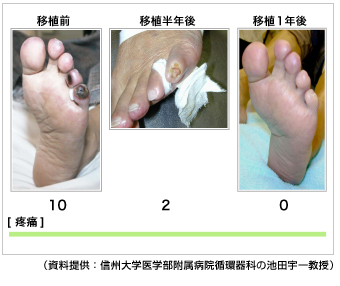
移植半年後には、Aさんが移植前に感じていた痛みは明らかに改善し、1年後には壊疽がきれいに消失し、痛みも消えました(写真2)。
信州大学医学部附属病院では、池田教授が副センター長を務める先端心臓血管病センターで、この血管再生療法を実施しています。同センターには、循環器内科や血管外科などの異なる専門を持つ医師が集まっており、治療効果を最大限に上げるため、それぞれの専門家が得意分野を担当する体制が組まれています。
例えば、移植を担当するのは血管外科医です。「血管外科医は、血管がどのように体内を走っているかを熟知している。そのため、再生した血管がきちんとつながり、ネットワークを作れるよう、より効果的に移植を行うことができる」と池田教授は語ります。「データは取っていないものの、内科医が移植を行うよりも、血管外科医が行う方が高い治療効果が得られるようだ」ということです。
また、患者の状態によっては、既存の治療法であるバイパス術に、血管新生療法を組み合わせることもあるそうです。「太い血管はバイパス術でつなぎ、末梢の毛細血管を再生させる目的で血管新生療法を追加すると、バイパス術を行った血管が再度詰まりにくくなる」と池田教務は述べています。
加えて、池田教授らは、患者への負荷の少ない治療法の開発にも意欲的です。「全身麻酔という負荷を患者さんにかけないため、お腹の皮下脂肪組織から血管の基になる細胞を採取する方法を準備中」とのことです。脂肪組織を利用する場合、局所麻酔下で組織を採取することができるため、何らかの持病のため全身麻酔が困難な患者も、治療の対象にすることができるのです。
再生医療は夢の治療法ではなく、現実の治療法として日々、患者を救っています。加えて、更なる進歩も遂げようとしているのです。