
膵神経内分泌腫瘍に対する内視鏡的エタノール局所注入療法
岡山大学病院
( 2021/12/24 )
膵臓にできた腫瘍(膵神経内分泌腫瘍)にエタノールを注入し、腫瘍を固めて壊死させる治療法が、2020年9月に先進医療の認定を受け、臨床研究が始まりました。神経内分泌腫瘍は、ホルモンなどを分泌する「神経内分泌細胞」から発生する腫瘍です。膵臓に神経内分泌腫瘍ができた場合は、原則として手術で治療しますが、手術によって生じるリスクもあり、患者への負担の大きさが課題となっています。そこで注目されたのが、口から超音波内視鏡を挿入し、膵臓に隣接している胃や十二指腸の壁を通して膵臓の腫瘍に直接エタノールを注入する治療法です。患者への負担を少なくすることが期待される内視鏡的エタノール局所注入療法について、岡山大学病院光学医療診療部の松本和幸助教に伺いました。
ポイント
神経内分泌腫瘍とは、ホルモンなどを分泌する役割を持つ「神経内分泌細胞」から発生する腫瘍のことです。神経内分泌細胞は全身に分布していますが、神経内分泌腫瘍は膵臓と消化管にできることが多くなっています。
膵臓にできる神経内分泌腫瘍は、ホルモンが過剰に分泌されて症状が出る「機能性」と、症状がほとんど出ない「非機能性」に分けられます。機能性の膵神経内分泌腫瘍には、インスリンが過剰に分泌されて低血糖を生じる「インスリノーマ」などがあります。一方、非機能性の膵神経内分泌腫瘍は、人間ドックなどで画像検査を受けた際に偶然見つかる症例が多くなっています。
膵神経内分泌腫瘍の性質はさまざまで、悪性度が低く進行が遅い腫瘍もあれば、悪性度が高く急速に進行する腫瘍もあります。悪性度が低い腫瘍であっても、時間をかけて少しずつ大きくなり、将来的には命にかかわるケースも多いため、膵神経内分泌腫瘍と診断されたら、原則として手術を行います。腫瘍の位置や性質などによって、腫瘍の部分だけを取り除く「核出術」を行ったり、膵臓の一部を切除したりします。
しかし、膵臓を切除すると、膵臓が小さくなった分だけ機能も低下します。膵臓では、血糖値を調節するインスリンというホルモンが作られていますが、膵臓を切除するとインスリンの分泌が減って、糖尿病を発症しやすくなります。また、膵臓の手術自体が、他の臓器と比べて、
このように、手術は患者への負担が大きいため、診療ガイドラインには「1cm未満の小さな膵神経内分泌腫瘍のうち一定の条件を満たすものは、即座の手術ではなく経過観察(6~12ヵ月ごと)を選択肢とし、腫瘍の増大など変化が見られた場合に手術を行うことを考慮しても良い」との内容が記載されるようになりました。しかし、膵神経内分泌腫瘍を完全に取り除ける治療法は、現段階では手術しかありません。特に、悪性度が低く小さい腫瘍に対して、負担の少ない選択肢が望まれており、その一つとして研究されているのが「内視鏡的エタノール局所注入療法」です。
※膵液漏:膵臓の手術を行った後に、膵臓と腸管をつなぎ合わせた部位から膵液が漏れ出すこと。漏れた膵液が炎症を引き起こし、重篤な状態に至ることもある。
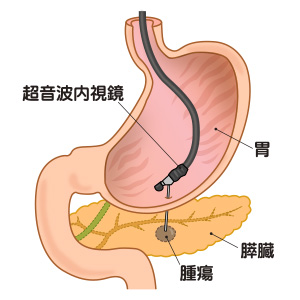
内視鏡的エタノール局所注入療法は、内視鏡を使って腫瘍の位置を特定し、濃度の高い無水エタノールを腫瘍に直接注入することで、腫瘍を壊死させる治療法です。無水エタノールの注入は、肝細胞がんに対して、腹部の皮膚の上から針を刺す方法で長年実施されています。今回、膵神経内分泌腫瘍に対しても安全性や有効性が認められるかどうか、臨床研究が行われています。
膵臓は胃の裏側にあり、十二指腸と隣接しています。そこで、口から超音波内視鏡を挿入し、胃や十二指腸の壁を通して膵臓にある腫瘍を見つけ、腫瘍に針を刺して無水エタノールを注入します。「腫瘍は球形なので、1ヵ所からエタノールを注入しても、全体に行き渡らないことがあります。また、エタノールを1ヵ所に多く注入しすぎると、腫瘍以外の場所までエタノールが広がってしまい、膵炎が生じるおそれがあります。そのため、腫瘍全体にエタノールを行き渡らせるために、角度を変えて針を刺し直し、複数回に分けて注入します」(松本助教)。1回の治療は10~20分程度です。
この臨床研究に参加できるのは、以下の条件を満たす20~75歳の患者です。
・ 病理検査の結果、世界保健機関(WHO)の分類でグレード1の膵神経内分泌腫瘍(悪性度が低い)と判定されていること
・ 腫瘍の大きさが15mm以内であること
・ 造影剤によって腫瘍が十分に染まること(造影剤を使った検査で効果を調べるため)
・ 非機能性の膵神経内分泌腫瘍、もしくは機能性の膵神経内分泌腫瘍の場合はインスリノーマであること
※腫瘍が主膵管(膵臓から分泌される膵液を流す太い管)の近くにある患者は除外
治療を行ってから3~5日後に、造影CT検査を行って腫瘍が完全に消えたかどうか調べます。腫瘍が残っていることが確認された場合は、1回に限り、再度口から内視鏡を入れてエタノールを追加注入します。その後は、1ヵ月後、3ヵ月後、6ヵ月後に経過観察を行い、腫瘍が残っていないか、合併症がないかを調べます。この段階で腫瘍が残っていた場合は、手術を勧めることになります。
今回の臨床研究は、先進医療Bとして実施されています。岡山大学病院のほか、北海道大学病院、愛知県がんセンター、和歌山県立医科大学附属病院、東京医科大学病院、近畿大学病院が研究に参加しています。
内視鏡的エタノール局所注入療法に関する費用は全額自己負担で、入院や外来での検査にかかる費用は保険診療となります。岡山大学で治療を受ける場合は、合計でおおよそ30万円前後の費用負担となります。

岡山大学病院光学医療診療部
松本和幸助教
膵神経内分泌腫瘍に対する内視鏡的エタノール局所注入療法が確立されると、膵臓を切除することによる糖尿病のリスクや、手術による合併症のリスクを回避できるようになり、患者への負担が手術と比べて圧倒的に小さくなります。
一方、エタノールを注入しても腫瘍が完全になくならないケースも存在します。岡山大学では、今回の臨床研究よりも前から内視鏡的エタノール局所注入療法の研究を行っていますが、腫瘍が完全に消失した症例は、今のところ8割程度となっています。
今回の研究対象となる膵神経内分泌腫瘍は、もともと進行速度が遅いため、治療後に再発や転移が生じないか確かめるのにも時間がかかります。安全性や有効性が確認されれば保険適用を目指すことになりますが、少なくとも治療後5年間は経過を見る必要があります。今回の臨床研究とは別に、経過観察を行う研究も開始されています。
手術に関する技術は以前と比べて大きく発達しています。腹腔鏡手術やロボット手術など、患者への負担が少ない手術が実施されるようになっていますが、膵臓を切除すれば、膵臓の機能に影響が出ることには変わりありません。腫瘍が大きくなった場合は手術を行うのが確実ですが、内視鏡的エタノール局所注入療法のように、進行する前に膵臓を温存しながら治療可能な方法に期待がかかります。